 Keratinocyte cancer is now the preferred term for the most commonly identified skin cancers basal cell carcinoma (BCC) and cutaneous squamous cell carcinoma (cSCC), which were previously commonly categorised as non-melanoma skin cancers (NMSC). Keratinocyte cancer (KC) represents about 95% of malignant skin tumours. Lifestyle changes have led to increased exposure to the sun, which has, in turn, led to a significant increase of new cases of KC, with a worldwide annual incidence of between 3% and 8%. Ampliar…
Keratinocyte cancer is now the preferred term for the most commonly identified skin cancers basal cell carcinoma (BCC) and cutaneous squamous cell carcinoma (cSCC), which were previously commonly categorised as non-melanoma skin cancers (NMSC). Keratinocyte cancer (KC) represents about 95% of malignant skin tumours. Lifestyle changes have led to increased exposure to the sun, which has, in turn, led to a significant increase of new cases of KC, with a worldwide annual incidence of between 3% and 8%. Ampliar…
 Las infecciones de la piel y de los tejidos blandos son el resultado de la invasión microbiana de la piel y de sus estructuras de soporte. El manejo está determinado por la severidad y localización de la infección y por las comorbilidades del paciente. Las infecciones pueden clasificarse como simples (sin complicaciones) o complicadas (o no necrotizantes necrotizantes), o como supurativas o no supurativas. La mayoría de las infecciones adquiridas en la comunidad son causadas por Staphylococcus aureus resistente a la meticilina y por estreptococo beta-hemolítico. Ampliar…
Las infecciones de la piel y de los tejidos blandos son el resultado de la invasión microbiana de la piel y de sus estructuras de soporte. El manejo está determinado por la severidad y localización de la infección y por las comorbilidades del paciente. Las infecciones pueden clasificarse como simples (sin complicaciones) o complicadas (o no necrotizantes necrotizantes), o como supurativas o no supurativas. La mayoría de las infecciones adquiridas en la comunidad son causadas por Staphylococcus aureus resistente a la meticilina y por estreptococo beta-hemolítico. Ampliar…
 Atopic dermatitis (AD) is an inflammatory disease characterized by pruritic skin lesions. The pathogenesis of AD may include disrupted epidermal barrier function, immunodysregulation, and IgE-mediated sensitization to food and environmental allergens. AD is also part of a process called the atopic march, a progression from AD to allergic rhinitis and asthma. This has been supported by multiple cross-sectional and longitudinal studies and experimental data. Ampliar…
Atopic dermatitis (AD) is an inflammatory disease characterized by pruritic skin lesions. The pathogenesis of AD may include disrupted epidermal barrier function, immunodysregulation, and IgE-mediated sensitization to food and environmental allergens. AD is also part of a process called the atopic march, a progression from AD to allergic rhinitis and asthma. This has been supported by multiple cross-sectional and longitudinal studies and experimental data. Ampliar…
 El prurito es una manifestación subjetiva y desagradable por la cual consultan frecuentemente los pacientes en la atención primaria de salud, debido a la frecuencia con que se presentan las afecciones cutáneas pruriginosas, y a los múltiples trastornos sistémicos que cursan con este síntoma. Después de un examen físico minucioso y de una anamnesis exhaustiva, el médico de asistencia primaria estará en condiciones de crear 2 grandes grupos de casos. Ampliar…
El prurito es una manifestación subjetiva y desagradable por la cual consultan frecuentemente los pacientes en la atención primaria de salud, debido a la frecuencia con que se presentan las afecciones cutáneas pruriginosas, y a los múltiples trastornos sistémicos que cursan con este síntoma. Después de un examen físico minucioso y de una anamnesis exhaustiva, el médico de asistencia primaria estará en condiciones de crear 2 grandes grupos de casos. Ampliar…
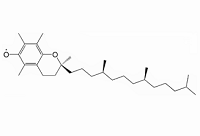 Los Radicales Libres o Especies Reactivas de Oxigeno constituyen los elementos patológicos que inducen al estrés oxidativo y a partir de este a múltiples enfermedades en el ser humano. El sistema cardiovascular, el nervioso, el aparato ocular, el sistema respiratorio, el aparato osteoarticular, el tubo digestivo, el riñón, la glándula mamaria y el útero, son ejemplos de sistemas diana para los radicales libres y el estrés subsiguiente. Ampliar…
Los Radicales Libres o Especies Reactivas de Oxigeno constituyen los elementos patológicos que inducen al estrés oxidativo y a partir de este a múltiples enfermedades en el ser humano. El sistema cardiovascular, el nervioso, el aparato ocular, el sistema respiratorio, el aparato osteoarticular, el tubo digestivo, el riñón, la glándula mamaria y el útero, son ejemplos de sistemas diana para los radicales libres y el estrés subsiguiente. Ampliar…
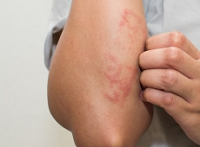 Se estima que en 2009 -2011, la dermatitis atópica (DA) afectó al 12,5% de los niños (0-17 años de edad) en los Estados Unidos, con un aumento de poco más de 5% desde 1997 hasta 1999. Entre estos pacientes, la gran mayoría (~67%) presentaron 2enfermedad leve y como tal pudo ser manejada adecuadamente por el pediatra u otros prestadores de atención primaria (PAP)/ médico de cabecera. Sin embargo, la mayoría de los pediatras derivan incluso a sus pacientes con patología leve a los dermatólogos (~ 85%) y proporcionan una atención inicial única y limitada (81%). Ampliar…
Se estima que en 2009 -2011, la dermatitis atópica (DA) afectó al 12,5% de los niños (0-17 años de edad) en los Estados Unidos, con un aumento de poco más de 5% desde 1997 hasta 1999. Entre estos pacientes, la gran mayoría (~67%) presentaron 2enfermedad leve y como tal pudo ser manejada adecuadamente por el pediatra u otros prestadores de atención primaria (PAP)/ médico de cabecera. Sin embargo, la mayoría de los pediatras derivan incluso a sus pacientes con patología leve a los dermatólogos (~ 85%) y proporcionan una atención inicial única y limitada (81%). Ampliar…
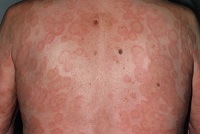 El eritema anular eosinofílico (EAE) es una dermatosis rara, rica en eosinófilos descripta en adultos por Kahofer y col en el 2000. Clínicamente se caracteriza por pápulas y placas urticarianas no escamosas de configuración anular, predominantemente localizada en tronco y extremidades proximales. Histológicamente, se observa generalmente un infiltrado denso perivascular e intersticial con abundantes eosinófilos en dermis. Ampliar…
El eritema anular eosinofílico (EAE) es una dermatosis rara, rica en eosinófilos descripta en adultos por Kahofer y col en el 2000. Clínicamente se caracteriza por pápulas y placas urticarianas no escamosas de configuración anular, predominantemente localizada en tronco y extremidades proximales. Histológicamente, se observa generalmente un infiltrado denso perivascular e intersticial con abundantes eosinófilos en dermis. Ampliar…
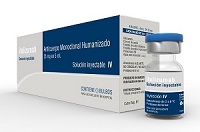 Itolizumab es un anticuerpo monoclonal recombinante humanizado anti-CD6. Aprobado en India y Cuba para el tratamiento de psoriasis en placa moderada a severa. La psoriasis es una enfermedad cutánea común, en India su prevalencia varía entre 0.44% al 2.8%. La psoriasis se caracteriza por periodos de remisión espontánea y recaídas, mediada por linfocitos T, especialmente T helper (Th)1, y por citoquinas liberadas de éstas células. Ampliar…
Itolizumab es un anticuerpo monoclonal recombinante humanizado anti-CD6. Aprobado en India y Cuba para el tratamiento de psoriasis en placa moderada a severa. La psoriasis es una enfermedad cutánea común, en India su prevalencia varía entre 0.44% al 2.8%. La psoriasis se caracteriza por periodos de remisión espontánea y recaídas, mediada por linfocitos T, especialmente T helper (Th)1, y por citoquinas liberadas de éstas células. Ampliar…
 La red médica Intramed analiza diez enunciados míticos revelados en manos de especialistas sobre la alergia alimentaria. Por ejemplo: Mito Número 1 – Un test de alergia positivo significa una alergia clínica. En realidad, la producción de Inmunoglobulina E (IgE) para un alérgeno alimentario por un test cutáneo de (skin prick test – SPT) o de IgE específica en suero (ssIgE), no determina o predice una alergia clínica fiable. Ampliar…
La red médica Intramed analiza diez enunciados míticos revelados en manos de especialistas sobre la alergia alimentaria. Por ejemplo: Mito Número 1 – Un test de alergia positivo significa una alergia clínica. En realidad, la producción de Inmunoglobulina E (IgE) para un alérgeno alimentario por un test cutáneo de (skin prick test – SPT) o de IgE específica en suero (ssIgE), no determina o predice una alergia clínica fiable. Ampliar…
 El metanol es un depresor del sistema nervioso central que es potencialmente tóxico luego de su ingestión, inhalación o exposición transdérmica. Un hombre de 57 años sin antecedentes de enfermedades mojó su ropa con metanol y la usó para tratar su dolor muscular. Dos horas posteriores a sacarse la ropa presentó nauseas, visión borrosa y ceguera a los colores. Fue al médico pero no mencionó la exposición al metanol y fue derivado a su casa con medicación paliativa para las nauseas. Ampliar…
El metanol es un depresor del sistema nervioso central que es potencialmente tóxico luego de su ingestión, inhalación o exposición transdérmica. Un hombre de 57 años sin antecedentes de enfermedades mojó su ropa con metanol y la usó para tratar su dolor muscular. Dos horas posteriores a sacarse la ropa presentó nauseas, visión borrosa y ceguera a los colores. Fue al médico pero no mencionó la exposición al metanol y fue derivado a su casa con medicación paliativa para las nauseas. Ampliar…
 De acuerdo con el informe del Institute of Medicine titulado «Errar es humano,» los errores médicos causan cerca de 100.000 muertes por año. Las causas son problemas sistémicos de organización inadecuada, la cultura de la no divulgación y errores diagnósticos cognitivos. Un tipo potencialmente importante de error que ha recibido gran atención es la deficiencia del examen físico. Ampliar…
De acuerdo con el informe del Institute of Medicine titulado «Errar es humano,» los errores médicos causan cerca de 100.000 muertes por año. Las causas son problemas sistémicos de organización inadecuada, la cultura de la no divulgación y errores diagnósticos cognitivos. Un tipo potencialmente importante de error que ha recibido gran atención es la deficiencia del examen físico. Ampliar…




